Саркоидоз кожи – нужно ли срочное лечение и в чем оно заключается?
Кожные покровы поражаются у 25% больных с саркоидозом. Обычно этот симптом сопровождает системные проявления патологии, но в некоторых случаях кожные признаки являются единственным проявлением заболевания. При саркоидозе в тканях образуются особые не распадающиеся узелки – гранулемы, которые могут возникнуть в любой области, в том числе и на коже.
Первый случай болезни был описан еще в 1869 году, но ее причины до сих пор неизвестны. Другими признаками патологии является образование гранулем у 90-95% больных, что и определяет прогноз болезни. Также поражаются лимфатические узлы (особенно внутригрудные), глаза, печень, сердце, нервная система, опорно-двигательный аппарат, нервная и эндокринная системы. В некоторых случаях саркоидоз самопроизвольно излечивается.
Причины заболевания
 Точная причина заболевания остается неясной. Однако имеются некоторые факторы риска – женский пол, негроидная раса, а также значительное влияние наследственной предрасположенности.
Точная причина заболевания остается неясной. Однако имеются некоторые факторы риска – женский пол, негроидная раса, а также значительное влияние наследственной предрасположенности.
Патология очень редко поражает детей, и первые симптомы обычно возникают в возрасте 20-40 лет.
Что такое саркоидоз кожи?
Это хронически текущее воспалительное заболевание, поражающее преимущественно кожу и легкие, вызывающее разнообразные кожные симптомы. Оно не заразно. В итоге болезни образуются либо рубцы на коже, либо все проявления самопроизвольно исчезают, но предсказать исход заранее невозможно.
Внешние проявления
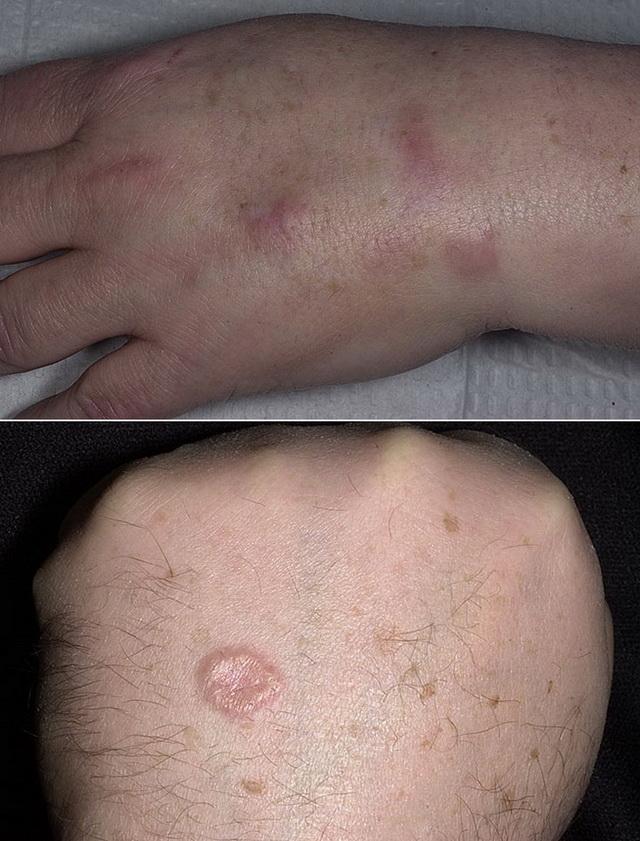
Классификация кожных признаков включает неспецифические и специфические. Специфические поражения характеризуются образованием узелков – гранулем, в то время как при гистологическом исследовании неспецифических изменений гранулем нет.
Основное неспецифическое поражение кожи при саркоидозе – узловатая эритема. К специфическим формам относятся:
- ознобленная волчанка;
- макулопапулезная;
- узловая;
- рубцовая;
- плоская;
- ангиолюпоидная;
- ихтиазоформная;
- лихеноидная;
- кольцевидная;
- бородавчатая;
- псориазоподобная;
- язвенная;
- подкожные узелки.
Саркоидоз кожи у детей может быть наследственным или возникающим спорадически. Заболевание вызвано мутацией гена NOD2 и связано с аутоиммунными процессами. Проявляется такая патология в раннем возрасте. Гранулемы поражают кожные ткани, суставы и увеальный тракт глаза.
Узловатая эритема
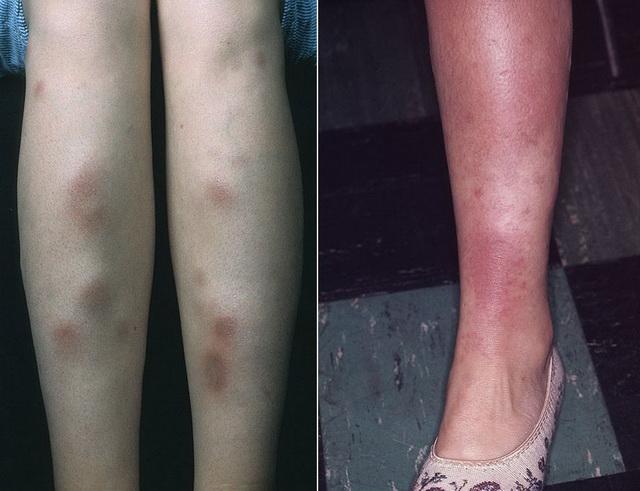
Представляет собой усиленную реакцию кожи в ответ на действие различных инфекционных агентов (особенно стрептококков), лекарств (в том числе оральных контрацептивов) и при системных заболеваниях, в частности, саркоидозе. Обычно возникает внезапно и самопроизвольно исчезает, однако склонна к рецидивам.
Покрасневшие болезненные узлы чаще всего расположены на передней поверхности голени. Они могут сопровождаться лихорадкой, болями в суставах и плохим самочувствием. Страдают обычно молодые женщины.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Нередко узловатая эритема появляется в случае острого развития патологии. Она является маркером благоприятного прогноза, то есть высокой вероятности самопроизвольного излечения. При этом лечение гормонами не назначают.
Узловатую эритему противопоставляют специфическим саркоидным поражениям, поскольку она может наблюдаться при многих других заболеваниях, прежде всего при туберкулезе, иерсиниозе, болезнях Крона и Бехчета, стрептококковой инфекции, беременности. Ее может вызвать прием сульфаниламидов, оральных контрацептивов. При саркоидозе данная форма сочетается с поражением внутригрудных лимфоузлов, лихорадкой, болями в разных суставах, появлением признаков воспаления в анализах крови. В таком случае говорят о синдроме Лефгрена – остром варианте саркоидоза.
Несмотря на неспецифический характер поражения, узловатая эритема чаще всего наблюдается именно при саркоидозе, и является самым частым его кожным проявлением. При появлении такого поражения необходимо провести рентгенографию или КТ грудной клетки. Биопсия в этом случае не назначается.
Ознобленная волчанка
Наиболее показательное, но и одно из самых редких, поражение кожи при саркоидозе. Оно характеризуется появлением красных, пурпурных или фиолетовых плотных бляшек или узелков. Обычно так проявляется саркоидоз кожи лица, когда поражаются нос, щеки, ушные раковины и губы. Однако элементы сыпи могут возникать на руках, пальцах кистей и стоп, реже на лбу, в редких случаях на стенках носоглотки и гортани, затрудняя дыхание.
Такое поражение чаще наблюдается у людей с давно имеющимся легочным саркоидозом, нередко сопровождается увеитом, увеличением внутренних органов, саркоидозом верхних дыхательных путей и образованием костных кист (полостей). Течение обычно хроническое, плохо поддающееся терапии. В результате процесса может наступить стойкий косметический дефект, вплоть до обезображивания лица.
Ознобленная волчанка – признак неблагоприятного течения болезни с быстрым поражением внутренних органов.
Макулярный или папулезный саркоидоз
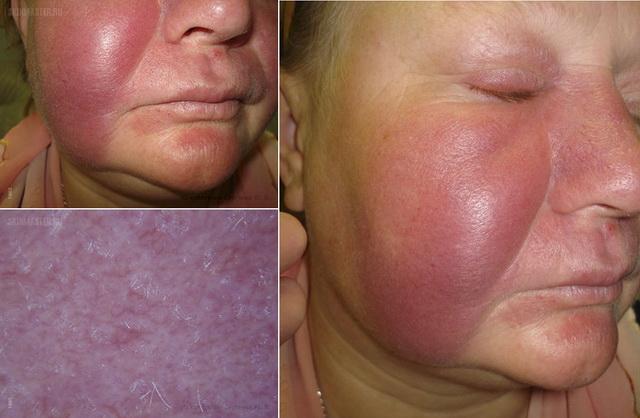
Часто встречающаяся форма, представляющая собой саркоидоз кожи головы. Поражение не вызывает жалоб. Внешне оно напоминает пятна красно-коричневой окраски, расположенные на лице, вокруг глаз, в носогубных складках. Также могут поражаться разгибательные поверхности суставов.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
После исчезновения пятен часто образовываются рубцы. Поражение наиболее характерно для острого саркоидоза.
Плоский (бляшечный) саркоидоз
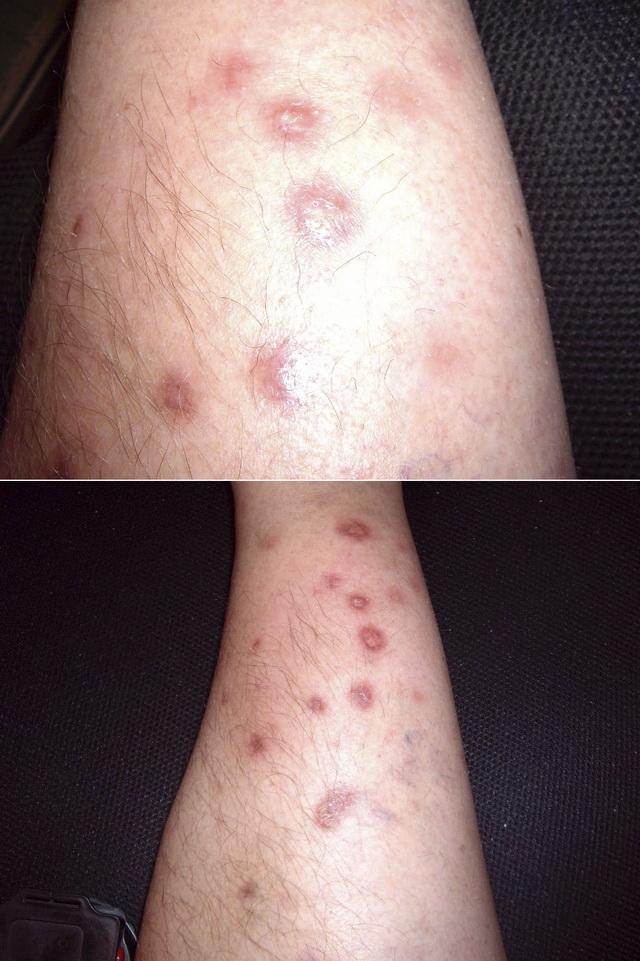
Симптомы плоской формы саркоидоза кожи проявляются в следующем:
- бляшки круглой или овальной формы красно-коричневого цвета;
- элементы сыпи проникают в кожу, их центр может быть атрофирован;
- иногда бляшки шелушатся, и в этом случае их можно принять за проявления псориаза или красного плоского лишая;
- поражаются конечности, лицо, волосистая часть головы, спина, ягодицы;
- страдают симметричные участки кожи;
- иногда бляшки приобретают кольцевидную форму.
Ангиолюпоидная форма проявляется очень похоже, но при этом на поверхности бляшки дополнительно имеются расширенные сосуды – телеангиоэктазии. Это крайне редкая форма.
Процесс вовлечение кожных покровов носит хронический характер, в результате могут образовываться рубцы. При поражении волосистой части головы возникают участки облысения. При этой форме патологии, как правило, есть системные поражения, прежде всего, легких.
Папулезный и бляшечный варианты – признаки хронического течения болезни или ее обострения, а также они возникают при вовлечении новых органов, например, сердца или суставов.
Подкожные узелки
Подкожный узелковый саркоидоз также называют болезнью Дарнье-Русси. Поражения, как правило, безболезненные, овальной формы, телесного или фиолетового цвета. Узелки имеют размер 0,5-2 см в диаметре и встречаются на конечностях и туловище.
Обычно они возникают в дебюте болезни, при отсутствии или легкой выраженности системных поражений, а также при обострении болезни. У некоторых пациентов узелки самопроизвольно разрешаются.
Другие поражения
Саркоидоз кожи называют «великим притворщиком», поскольку он может проявляться практически любыми элементами сыпи. Он может напоминать ихтиоз, лихеноидное поражение, васкулит, псориаз, эритродермию, бородавки и кожные язвы.
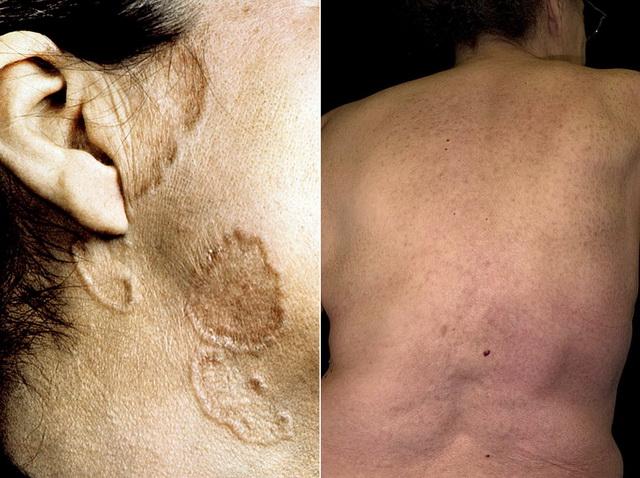
Могут пострадать участки кожной поверхности с рубцами и шрамами, полученными ранее в результате травм, операций или, например, татуировок. Происходит их инфильтрация и уплотнение, а также изменение цвета. Этот признак довольно специфичен. Например, изменение любого прежнего цвета татуировки на красный или фиолетовый – один из диагностических признаков. Так называемые ожившие рубцы – признак обострения заболевания.
Иногда сама татуировка провоцирует гранулематозную реакцию и инфильтрацию саркоидными образованиями. При этом системные проявления болезни не возникают.
Ихтиазоформный вариант часто диагностируется случайно. Он всегда сочетается с поражением легких, глаз и других органов.
При язвенном типе происходит либо образование кожной язвы как первичного саркоидного элемента на неповрежденной коже, либо формирование гранулем в существующих кожных язвах другой природы, например, при варикозе.
Саркоидоз (Бенье-Бека-Шауманна болезнь)
Диагноз и дифференциальная диагностика
Перечень заболеваний, которые нужно отличать от саркоидоза кожи:
- кожный туберкулез;
- наркомания;
- кольцевидная гранулема;
- ихтиоз;
- лепра;
- красный плоский лишай;
- дискоидная красная волчанка;
- лимфоцитома;
- липоидный некробиоз;
- псориаз;
- сифилис;
- дерматомикоз;
- В-клеточная лимфома (грибовидный микоз).
Для первичной диагностики применяется дерматоскопия. Окончательный диагноз устанавливают с помощью лабораторных исследований и биопсии.
Диагностика саркоидоза кожи включает два основных лабораторных теста.
Тест Квейма – наиболее точный диагностический метод. Используется он довольно редко из-за трудности получения достоверного источника антигена, а также опасности переноса различных инфекций. Тест Квейма предполагает внутрикожное введение пациенту тканей селезенки или лимфоузла больного саркоидозом. Через 4-6 недель после этого из зоны инъекции берется биопсия. Если в тканях обнаруживаются специфические гранулемы, это подтверждает диагноз.
Около 70% пациентов с саркоидозом имеют положительные туберкулиновые пробы. Это также учитывается при установлении диагноза.
Для диагностики чаще всего применяется биопсия очагов поражения. Не следует брать образцы из очагов узловатой эритемы, поскольку это неспецифическое поражение. Взятый материал направляют на гистологическое исследование. Прежде всего необходимо исключить инфекционную причину образования гранулем (туберкулез), а также глубокие микозы и опухоли. При подозрении на грибковое или туберкулезное поражение может быть получена культура ткани. Это длительное и дорогостоящее исследование, однако оно позволяет исключить другие похожие заболевания.
Типичные саркоидные поражения характеризуются как неказеозные «голые» гранулемы. Вокруг них нет очагов некроза, как при туберкулезе. Имеется лишь тонкая полоса лимфоцитарного инфильтрата. Гранулемы, как правило, ограничены и состоят из эпителиальных клеток, возможен незначительный некроз. Если имеется рубцевание, то фиброзная ткань распространяется от периферии к центру поражения. Гранулемы расположены в поверхностном слое дермы, но они могут проникать до подкожной клетчатки.
Островки эпителиоцитов в гранулеме могут содержать небольшое количество гигантских клеток Лангханса с включениями телец Шаумана или образований звездчатой формы. Эти находки помогают гистологически дифференцировать саркоидоз от других кожных заболеваний.
Способы лечения
Хотя кожный саркоидоз не опасен для жизни и приводит к физическим ограничениям лишь у малой части пациентов, его психологические и социальные последствия очень тяжелы. Поэтому лечение показано тем больным, у которых имеются косметически обезображивающие поражения, язвы, а также с прогрессивно ухудшающимся течением болезни.
Выбор лечебной тактики осложняется тремя факторами:
- возможность самопроизвольного излечения, которое происходит у 65% пациентов;
- разный индивидуальный ответ на терапию;
- серьезные побочные эффекты применяемых лекарств.
Поэтому при стабильном течении заболевания без косметических дефектов лечение не проводят, ограничиваясь лишь наблюдением.
Какой врач лечит саркоидоз кожи?
Пациенту следует обратиться к дерматологу. При необходимости назначается консультация пульмонолога, офтальмолога, ревматолога, инфекциониста.
Используются разные способы лечения – медикаменты, малоинвазивные и хирургические методики.
Медикаментозная терапия
Медикаментозное лечение саркоидоза кожи определяется тяжестью поражения других органов. У больных с поражением легких или гиперкальциемией, а также при патологии глаз, нервной системы или сердца, используются глюкокортикоиды для приема внутрь (Преднизолон в таблетках). При остро возникшем поражении многих органов может потребоваться прием иммунодепрессантов.
Если вовлекается только кожа, для облегчения симптомов обычно назначаются противовоспалительные средства (нестероидные или низкие дозы Преднизолона).
Глюкокортикоиды можно вводить и непосредственно в сами бляшки. Также используется Метотрексат и противомалярийные средства (Хлорохин).
У пациентов с упорным течением болезни и склонностью к обезображивающим косметическим дефектам предлагается применять биологические препараты, в частности, терапию анти-фактором некроза опухоли альфа.
Препараты, которые показали свою эффективность в некоторых исследованиях:
- Циклоспорин;
- Изотретиноин;
- Аллопуринол;
- Тетрациклин и Доксициклин;
- Псорален в сочетании с ультрафиолетовым облучением;
- Инфликсимаб, Адалимумаб и Этанерцепт;
- Лефлуномид;
- Мелатонин;
- Пентоксифиллин.
При саркоидозе используется и наружная терапия – различные противовоспалительные кремы и мази, содержащие глюкокортикоиды. К ним относятся: Комфодерм К, Гидрокортизон, Преднизолон, Латикорт, Локоид, Триакорт, Фторокорт, Афлодерм и другие.
Нужно помнить, что проявления саркоидоза во многих случаях исчезают самопроизвольно. Выбор лекарства необходимо доверить врачу, поскольку все из перечисленных средств имеют разную активность и побочные эффекты.
Для ускорения заживления элементов сыпи и профилактики образования рубцов назначаются регенерирующие средства. При саркоидозе кожи мазь Стелланин способствует заживлению и препятствует вторичному инфицированию элементов сыпи.
Другие методы
Как лечить саркоидоз кожи при недостаточной эффективности медикаментозных средств? Для этого применяются хирургические методы. При небольших или значительно обезображивающих поражениях их можно попробовать удалить с помощью скальпеля или лазерного излучения. Однако при этом существует риск образования рубцов и рецидива патологии.
Лечение кожного саркоидоза народными средствами малоэффективно. Его можно использовать лишь в дополнение к лекарственной терапии. Вот некоторые рецепты народной медицины:
- компрессы из измельченного лука в смеси с растительным маслом;
- ванночки с настоем череды, шалфея, ромашки;
- прием внутрь настойки прополиса, радиолы розовой и других иммуностимулирующих средств.
Наблюдение
Пациенты с легким кожным поражением осматриваются дважды в год в течение первых 2 лет, при вовлечении легких частота визитов к врачу увеличивается. Все больные находятся на диспансерном наблюдении у дерматолога не менее 3 лет после завершения лечения.
При посещении врача выполняется рентгенография легких, оценивается функция внешнего дыхания и проводится ЭКГ. Дополнительно может назначаться анализ крови на содержание кальция и витамина D.
Если больной получает Плаквенил, ему необходим регулярный осмотр у офтальмолога.
У пациентов с кожным саркоидозом имеется повышенный риск плоскоклеточного рака кожи, неходжкинской лимфомы и лейкозов, поэтому необходим регулярный контроль анализов крови и кожных изменений.

ОСТАВИТЬ КОММЕНТАРИЙ