Как выглядит парапсориаз: причины возникновения и самые эффективные способы лечения
Парапсориаз – это собирательный термин, характеризующий группу неконтагиозных дерматозов, которые протекают с псевдопсориатическими высыпаниями на кожном покрове. Причины прогрессирования патологии на сегодня мало изучены. Парапсориаз может развиться в любом возрасте, но острые формы болезни диагностируются преимущественно у пациентов не старше 30 лет. Процесс может растягиваться на несколько лет. Парапсориаз бывает лихеноидный, бляшечный и каплевидный. Основной симптом – появление на коже полиморфных высыпаний. При этом общее состояние человека не нарушается. Диагностика патологии затруднена, так как она по клинике она схожа со многими дерматозами, в том числе и с псориазом. Применяют лабораторные методики, в частности, гистологию. Основа терапии – устранение очагов хронической инфекции, а также лечение сопутствующих заболеваний.
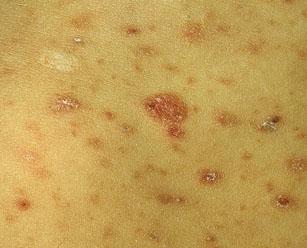
Многие симптомы парапсориаза, то есть папулы и пятнисто-сквамозные (чешуистые) высыпания, характерны также для псориаза, красного плоского и розового видов лишая, себорейной экземы. Однако при этом отсутствуют какие-либо субъективные ощущения в виде зуда различной интенсивности или болезненности.
Причины возникновения парапсориаза
Несмотря на длительное изучение (более 100 лет) многие вопросы, касающиеся причин и механизмов развития парапсориаза, окончательно непонятны. В связи с этим ряд самостоятельных заболеваний остается под прежним групповым названием. Существуют и сочетание их у одного пациента, что отдельным исследователям позволяет предположить наличие переходных форм.
В ряде случаев высыпания на коже имеют сходство с таковыми при вторичном сифилисе или диссеминированном туберкулезе, туберкулезном менингите и т. д. Однако в настоящее время полностью отвергнута связь парапсориаза с этими инфекционными возбудителями.
У больных с парапсориазом были выявлены значительные структурные нарушения сосудистой стенки в виде снижения резистентности (устойчивости) капилляров и повышения их проницаемости. Подобные нарушения обнаруживаются при гриппе, ангине, сыпном тифе, менингококковом менингите, скарлатине, кори, ветряной оспе, и многих других инфекционных заболеваниях.
В таком случае, заразен ли парапсориаз? Такое опасение является несостоятельным, поскольку заболевания из группы парапсориаза возникают и у людей, в организме которых не обнаружено наличие возбудителей перечисленные выше инфекций. Кроме того, первые возникают и при различных интоксикациях, капилляротоксикозе, глистной инвазии, при аллергических заболеваниях или предрасположенности к аллергическим реакциям, некоторых коллагенозах. Но, в то же время, у них могут быть очаги хронической инфекции (хронический тонзиллит, риносинусит, остеомиелит, пиелонефрит, хронический холецистит, пневмония и др.).
Доминирующая теория развития парапсориаза — это кожная воспалительная аутоиммунная реакция организма. Такая реакция вызвана антигенами в результате действия инфекционно-токсических агентов (вирусы острых инфекционных заболеваний, интоксикации различного характера, хронические очаги инфекции, аллергены и т. д.).
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Они приводят к повреждению клеточных ДНК с формированием дефектов, способствующих появлению адаптивных регуляторных лимфоцитарных Т-клеток. Последние формируются в периферических тканях из Т-лимфоцитов лимфоидной ткани, которая ассоциирована с кожными покровами, и опосредуют большинство кожных заболеваний воспалительного характера в результате стимуляции организма антигенами.
Спровоцировать воспалительную аутоиммунную реакцию могут соматические заболевания (хронические нарушения функции печени, желудка, кишечника), простудные заболевания в весенний и осенний периоды, избыточное ультрафиолетовое излучение, эндокринные дисфункции и заболевания желез внутренней секреции, окружающая экологически неблагоприятная обстановка, температурные факторы и т. д.
Общей чертой для отдельных форм парапсориаза являются Т-клеточные лимфатические расстройства, приводящие к пролиферации (разрастанию) клеток лимфоидной ткани в коже, обладающих способностью по крови и лимфатическим путям перемещаться от кожи к другим зонам.
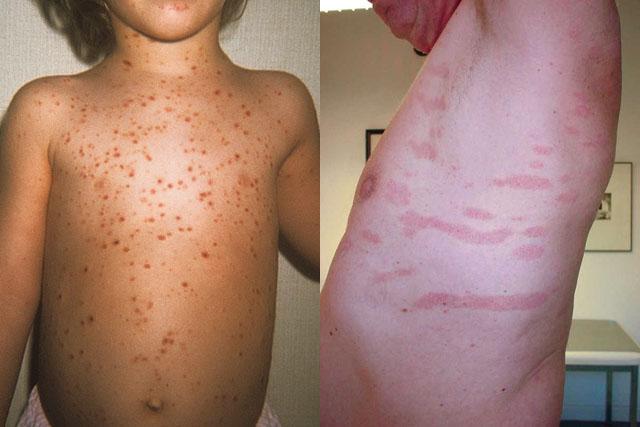
Клинические формы и проявления
В настоящее время к парапсориазу относят, в основном, следующие формы патологии:
- Каплевидный, или пятнистый парапсориаз.
- Бляшечный, или болезнь Брока.
- Лихеноидный.
Отдельные дерматологи выделяют и другие формы, но они встречаются крайне редко. В связи с недостаточным представлением об этиологии и патогенезе этих заболеваний, не существует и четкой классификации. Большинством специалистов различные формы рассматривают как отдельные самостоятельные заболевания со своими специфическими проявлениями и характером течения.
Каплевидный парапсориаз
Характеризуется многими авторами как поверхностный инфекционно-аллергический васкулит (воспаление внутренней оболочки мелких сосудов). Он развивается преимущественно в возрасте после 30 лет в весенне-осенний период года чаще всего после перенесенной ангины, гриппа, пневмонии. Женщины поражаются парапсориазом приблизительно вдвое чаще мужчин. По типу течения различают хронический, встречающийся наиболее часто, подострый и острый варианты.
Заболевание проявляется появлением мелких плотноватых дермальных папул (узелков) с гладкой поверхностью, округлой или овальной формы, светло-розовой, реже буровато-красной окраски, расположенных внутрикожно. Элементы не склонны к слиянию или группированию.
Обычная локализация высыпаний — боковые поверхности грудной клетки, внутренняя поверхность плеч и предплечий, области сосков, нижние отделы живота и верхние отделы спины, внутренняя поверхность бедер, область крестца и подколенных ямок, крайне редко — волосистая часть головы, лицо, ладонная поверхность кистей рук и подошвенная поверхность стоп. В основании узелков с трудом определяется незначительная отечность (инфильтрат). Зуд и болезненность отсутствуют.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
Вместе с папулами в ряде случаев на коже появляется розеолезная ярко-красная пятнистая сыпь, которая нередко покрыта мелкими чешуйками в виде пластинок. Сыпь становится более выраженной при согревании поверхности кожи. Этот вариант болезни иногда называют «парапсориаз пятнистый». Своим внешним видом розеолезные высыпания похожи на сыпь при вторичном сифилисе, поэтому у всех больных проводятся соответствующие исследования в целях дифференциальной диагностики.
Хроническая форма
При хроническом парапсориазе элементы сыпи проходят четыре стадии развития, характеризующиеся следующими симптомами:
- Симптом «скрытого» шелушения — при поскабливании гладкой поверхности папулы (при отсутствии шелушения) на ее поверхности появляются мелкие отрубевидные чешуйки.
- Симптом «пурпуры» — в результате более интенсивного, чем при выявлении предыдущего симптома, поскабливания на папуле возникают кровоизлияния в виде пурпуры, точек.
- Симптом «коллодийной» пленки, возникающий в период уменьшения выраженности симптоматики — чешуйка прикреплена преимущественно в центре папулы, несколько отделяясь от ее поверхности по периферии;
- Симптом «облатки» — при осторожном отделении чешуйки она снимается целиком, не ломаясь.
Общая длительность этих стадий развития и разрешения папулы составляет в среднем 3 недели-1 месяц, после чего на коже остаются беловатые пятна депигментации (псевдолейкодерма). В течение болезни различные элементы могут быть на разных стадиях в одно и то же время (ложный полиморфизм). Поражение слизистых оболочек происходит крайне редко.
Как долго лечится хроническая форма парапсориаза
Ее течение может длиться на протяжении многих лет при сохранении удовлетворительного общего состояния, протекая с периодами обострения осенью и зимой и ремиссии в летнее время. При проведении правильной медикаментозной терапии и в том случае, если больной соблюдает и правильно выполняет все клинические рекомендации дерматолога, а не занимается самолечением, обострения более короткие и принимают менее выраженный характер, а периоды ремиссии становятся более длительными.
Острый парапсориаз
Часть специалистов выделяет острый парапсориаз в отдельную форму. Как правило, он развивается внезапно с повышения температуры тела, ухудшения общего самочувствия и иногда сопровождается увеличением периферических лимфатических узлов. Среди элементов сыпи, характерных для острого процесса, преобладают кровянистые отечные папулы, диаметр которых достигает 10 мм. Они проходят те же стадии развития, что и при хроническом течении, однако в их центральных отделах отмечается еще и некроз (омертвение ткани), в результате чего папула нагнаивается и превращается в пустулу, оставляя после себя рубчик.
Локализация сыпи та же, но в области внутренней поверхности плеча больше элементов, свойственных хроническому течению. Характерна выраженность ложного полиморфизма. Кроме того, острое течение парапсориаза чаще сопровождается различного типа высыпаниями на слизистых оболочках полости рта, половых органов. О степени остроты процесса можно судить по преобладанию того или иного варианта сыпи:
- везикулезный — пузырьки, заполненные прозрачной серозной жидкостью;
- атрофический — с тенденцией к обратному развитию элементов в течение короткого времени и являющийся наиболее благоприятным;
- пурпурозный — с преобладанием кровянистых высыпаний, характеризующий процесс с наиболее острым течением.
Парапсориаз в острой форме длится на протяжении нескольких недель и имеет рецидивирующий характер. На месте сыпи остаются участки депигментации, избыточной пигментации (чаще) и рубчики по типу оспенных.
Подострая форма
Симптоматика подострого варианта парапсориаза очень сходна с таковой при хроническом, но встречаются и элементы с геморрагическим (кровяным) компонентом, а также белесоватые папулезные высыпания на слизистых оболочках диаметром до 3 мм. При этом никаких субъективных ощущений на кожных покровах или слизистых оболочках не отмечается. После регрессии элементов сыпи на коже остаются гиперпигментированные и депигментированные участки.
Парапсориаз вариолиформный (оспоподобный) Габермана-Муха
Считается разновидностью каплевидного. Существует предположение, что это одна из форм аллергического васкулита (воспаления эндотелиальной сосудистой оболочки). Может возникать в любом возрасте (у детей — редко), частота встречаемости среди женщин и мужчин одинаковая.
После короткого продромального периода, который выражается в недомогании, общей слабости, повышении температуры тела, увеличении периферических лимфоузлов (в 70%), появляется распространенная симметричная сыпь. Она локализуется на коже грудной клетки, живота, конечностей, включая ладонную и подошвенную поверхности, в единичных случаях — на волосистой части головы, чем приобретает сходство с ветряной оспой.
Элементы, число которых может быть различным, не склонны к слиянию и группировке. Для сыпи характерен истинный и ложный полиморфизм. Наряду с папулами размером в 5-8 мм в диаметре на разных стадиях развития, имеются элементы с центральным некрозом. На поверхности многих папул появляются пустулы с гнойным содержимым и везикулы с кровянистым содержимым, которые, подсыхая, образуют корочки. После отторжения последних остаются пигментированные пятна и рубцы, похожие на таковые после перенесенной ветряной оспы.
Очень редко, хотя и чаще, чем при остальных формах парапсориаза, возможны высыпания белесых папул на языке, слизистой оболочке щек, твердом небе.
Длительность острого вариолиформного парапсориаза составляет от 1 до 1,5 месяцев. Если разрешение элементов сыпи продолжается в течение полугода, то речь идет уже о хроническом процессе.
Бляшечный парапсориаз
Было установлено, что у большинства людей, страдающих бляшечным парапсориазом, имеются нарушения функции системы пищеварения или мочеполовой сферы, приводящие к токсическому и нейровегетативному влиянию на кожу. Эффективное их лечение и правильное рациональное питание способствуют выраженной положительной динамике и со стороны кожных проявлений.
Начало бляшечного парапсориаза сопровождается появлением единичных или множественных пятен, которые в течение длительного времени, даже нескольких лет, могут оставаться практически без каких-либо изменений.
Различают две формы бляшечного парапсориаза:
- Крупнобляшечную воспалительную.
- Мелкобляшечную доброкачественную.
Обеими формами страдают чаще мужчины среднего и пожилого возрастов. Максимальное число случаев отмечается в возрасте после 40 лет. Разная частота заболеваемости среди мужчин и женщин особенно характерна для мелкобляшечной формы.
Крупнобляшечный парапсориаз
Очаги поражение представляют собой очень тонкие бляшки или плоские пятнистые высыпания неправильной либо овальной конфигурации. Элементы сыпи не сопровождаются никакими субъективными ощущениями, но иногда вызывают незначительный зуд. Их очертания имеют четкие границы, реже сливаются с окружающей здоровой кожей.
Размер элементов может быть различным, но обычно их диаметр составляет 5-10 см, а нередко достигает и 30 см. С течением времени они не увеличиваются в размерах, но количество их часто возрастает. Локализация очагов — нижние отделы грудной клетки, бедра, сгибательные поверхности и участки тела, подверженные частому трению между собой или с одеждой. Не исключено появление сыпи и в верхних отделах грудной клетки, особенно на коже молочных желез. Окраска высыпаний может быть светлой красно-коричневой, беловато-розовой, синюшно-красной, бурой. Элементы покрыты редкими отрубевидными мелкими чешуйками.
Для очагов свойственная триада, называемая атрофической васкулярной пойкилодермией. Последняя характеризуется:
- морщинистой поверхностью, напоминающей смятую папиросную бумагу; она обусловлена атрофией эпидермального слоя различной степени;
- дисхромией в виде крапчатой пигментации;
- наличием телеангиоэктазий.
Как правило, крупнобляшечный парапсориаз имеет хроническое течение продолжительностью в несколько десятков лет. В 10-30% случаев заболевание трансформируется в грибовидный микоз. При длительном существовании очага происходит его инфильтрация (отечность), появление на нем папул, триада признаков становится выраженной и может присоединяться зуд. Все это настораживает в плане возможного перерождения в злокачественную лимфому кожи.
Редким вариантом крупнобляшечного является ретиформный, или сетчатый парапсориаз, характеризующийся распространенными в виде полос или сети высыпаниями по типу папул или пятен с шелушащейся поверхностью, которые приобретают иногда признаки пойкилодермической триады. Почти во всех случаях сетчатая форма заканчивается грибовидным микозом.
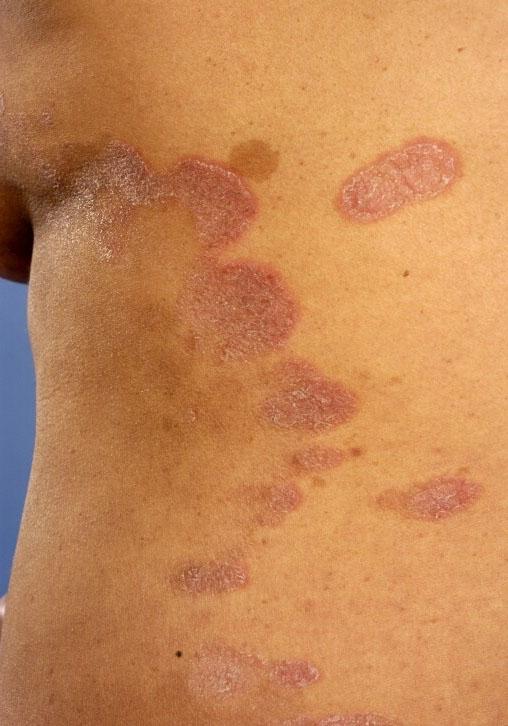
Крупнобляшечный парапсориаз
Мелкобляшечный парапсориаз
Клинически проявляется гладкими, слегка шероховатыми или морщинистыми пятнами до 5 см в диаметре или по длинной оси, желтовато-коричневатой, желтовато-розоватой, красновато-синюшной или желтой окраски. Их форма может быть неправильной, эллипсовидной удлиненной или по типу полос, концы которых заострены.
При нерациональном лечении или механическом раздражении кожных покровов одеждой пятна могут приобретать четкие контуры и сочную, яркую окраску. Поверхность элементов покрыта прозрачными тонкими чешуйками. По достижении определенной величины первые могут сохраняться на протяжении многих месяцев и лет без видимых изменений.
Очаги локализуются преимущественно на грудной клетке, располагаясь параллельно расположению ребер, в области грудных желез, крестца, по боковым поверхностям позвоночного столба, по внутренней поверхности плеча и бедер, на животе — преимущественно в подложечной области. Полосовидные высыпания на конечностях расположены параллельно оси последних.
Течение мелкобляшечного парапсориаза хроническое с самопроизвольными рецидивами и ремиссиями, но, в отличие от предыдущего заболевания, оно не является опасным в плане перерождения в злокачественную лимфому.
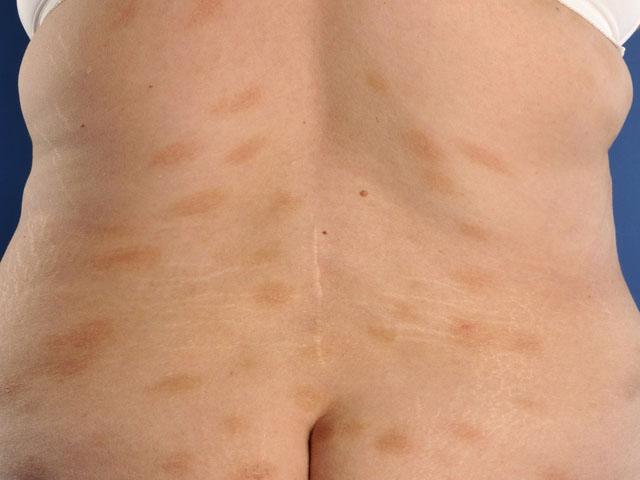
Мелкобляшечный парапсориаз
Лихеноидный парапсориаз
Из всех видов парапсориаза он наиболее редкий, и в самостоятельное заболевание выделяется не всеми авторами. Развивается преимущественно в 20 – 40-летнем возрасте, реже в детском и пожилом возрастах, с одинаковой для женского и мужского пола частотой. Он характеризуется высокой устойчивостью к проводимой терапии. Обострения происходят в весенний период.
Высыпания представлены плоскими мелкими везикулами, папулезными элементами розовой или буровато-красной окраски, покрытыми в центре мелкими серовато-коричневатыми чешуйками, а также бляшками диаметром до 5 мм. В процессе своего развития папулы проходят стадии развития с описанными выше симптомами «скрытого» шелушения, «пурпуры» и т. д.
Постепенно процесс приобретает распространенный характер с локализацией на боковых поверхностях грудной клетки, голове, лице, конечностях. На выступающих отделах лица папулы часто расположены группами, рассеянно или по типу полос, на ногах — склонны к слиянию. На грудной клетке элементы могут размещаться полосовидно вдоль линий натяжения кожи. Длина полос составляет 50-60 мм, ширина — 2-3 мм. Папулы на красной кайме губ имеют серовато-белую окраску, располагаются близко друг к другу и склонны к слиянию. На слизистых оболочках могут встречаться отдельные, иногда изъязвляющиеся, элементы.
Различные элементы находятся на разных стадиях развития. После их разрешения часто остаются очаги гипер- и гипопигментации, мелкие и оспенновидные рубцы.
Болезнь может сразу приобретать хроническое течение и длиться несколько лет. Иногда острый процесс сопровождается постоянными высыпаниями и переходит в хронический. Продолжительность острого периода — от нескольких недель до полугода. В течение этого времени заболевание способно завершиться самопроизвольным выздоровлением. Лихеноидный парапсориаз может сочетаться с острым вариолиформным.
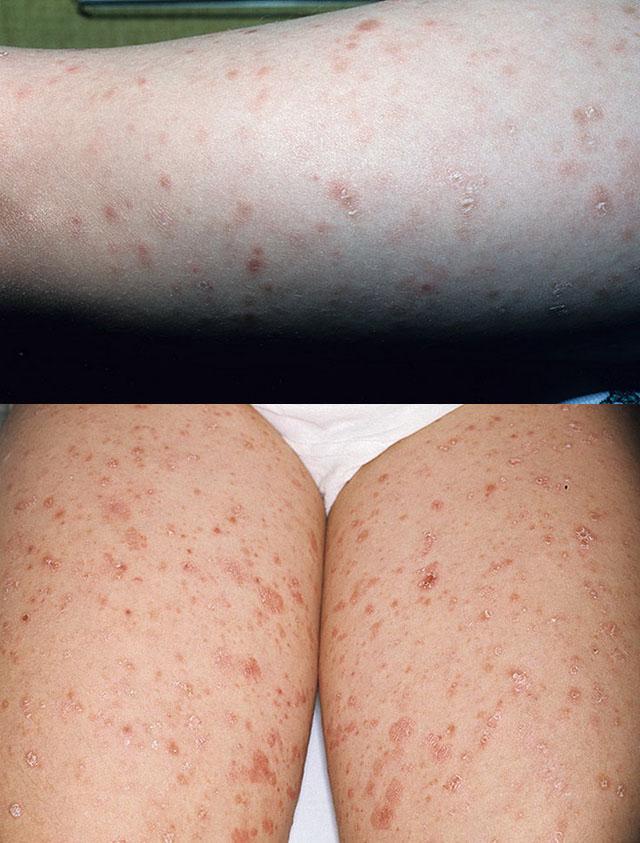
Лихеноидный парапсориаз
Принципы терапии
В основе терапии парапсориаза выявление и лечение сопутствующих заболеваний эндокринной системы, печени, пищеварительного тракта и мочеполовой системы. Рекомендуемая диета исключает продукты, способствующие нарушению функции желудочно-кишечного тракта, а также способные вызывать аллергические реакции — острые блюда и приправы, маринады, клубника и земляника, цитрусовые, экзотические фрукты и овощи, из морепродуктов и речных продуктов — осетровые, рыбная икра, особенно черная, креветки, раки. Назначается прием витаминов в сочетании с комплексом микроэлементов.
Можно ли загорать при парапсориазе
Нет однозначного ответа на этот вопрос, поскольку у одних людей в ответ на ультрафиолетовое облучение наступает ремиссия, у других, наоборот — обострение заболевания.
При развитии болезни после вирусных заболеваний или при выявлении в организме хронических очагов инфекции проводятся курсы терапии антибиотиками (Азитромицин) и антибактериальными препаратами.
Основные методы местного воздействия включают лечение мазями и кремами, содержащими глюкокортикостероиды и эмоленты. Также применяется их сочетание с курсом узкополосной или широкополосной УФБ-терапии (ультрафиолетовый спектр «Б»), ПУВА-терапии (ультрафиолетовые лучи спектра «А») с Псораленом. На ограниченные высыпания иногда воздействуют эксимерным лазером с длиной волны 308 нм. В острых случаях с тяжелым течением назначаются метотрексати глюкокортикостероидные препараты внутрь.
Смотрите видео про парапсориаз:
Лечение в домашних условиях
Не исключено и дополнительное лечение парапсориаза с применением лекарственных растений — прием внутрь настоев или настоек зверобоя и календулы, обладающих фотосенсибилизирующим эффектом, наружно — мазей и кремов с содержанием экстрактов тех же растений, а также эвкалипта, коланхоэ, череды, цветков ромашки, корня солодки, березовой коры, цветков, листьев и стеблей чистотела. Можно принимать также теплые ванны с настоем или экстрактом перечисленных растений, использовать сок чистотела для нанесения на пораженные участки кожи.
Однако применение любых домашних средств и способов лечения обязательно должно быть согласовано с лечащим врачом-дерматологом.
Парапсориаз может представлять опасность не только для здоровья, но и жизни. Тяжелые его виды, такие как крупнобляшечный, без должного лечения могут перейти в онкологию. Поэтому при первых симптомах важно сразу обратиться к дерматологу для диагностики, а не заниматься самолечением в дома.
Доводилось ли вам сталкиваться с парапсориазом? С помощью каких средств удалось устранить патологический процесс? Поделитесь своим опытом в комментариях.

ОСТАВИТЬ КОММЕНТАРИЙ