Неотложная помощь при крапивнице — механизмы развития болезни
Крапивница – заболевание аллергической природы, характеризующееся появлением на поверхности кожи и слизистых оболочек волдырей и ангиотеков. Цвет высыпаний варьируется от бледно-розового до коричневого. Элементы сыпи сильно зудят и иногда даже болят. Крапивница – широко распространенное среди людей заболевание. Его диагностируют у 25% населения всего земного шара. Взрослые люди болеют чаще, чем дети. Диагноз поставить аллерголог сможет уже после оценки типичных проявлений крапивницы и сбора анамнеза. Для подтверждения проводят аллергологические пробы. Лечение будет успешным только в том случае, если сразу будет выявлен и исключен аллерген. План терапии включает назначение антигистаминных средств, энтеросорбентов. Если крапивница протекает в тяжелой форме, могут потребоваться и кортикостероиды.
Классификация и этиопатогенез
Механизмы развития различных форм крапивницы очень сложны и до сих пор изучены недостаточно.
В большинстве клинических классификаций в соответствии с длительностью патологического процесса различают следующие виды крапивницы:
- Острую, которая может длиться от нескольких минут до 6 недель. Она встречается значительно чаще и диагностируется в среднем в 75% всех случаев крапивницы.
- Хроническую. Ее длительность составляет более 6 недель. Хроническая форма с рецидивами встречается в 25%. Эта форма крапивницы при естественном течении может длиться, в основном, до 10 лет (у 20% больных).
Среди детей до 2-х лет развивается, как правило, только острая ее форма, после 2-х лет и до 12 лет — острая и хроническая формы, но с преобладанием первой, после 12 лет чаще встречается крапивница с хроническим течением. Хроническая крапивница наиболее характерна для лиц 20 – 40-летнего возраста.
Отмечена закономерность — если хронический процесс длится на протяжении 3-х месяцев, то половина таких людей затем болеют еще не меньше 3-х лет, а при предварительной длительности уже более полугода 40% больных страдают крапивницей последующие еще 10 лет.
Ремиссия при хронической крапивнице может происходить самопроизвольно, независимо от того, как лечить эту патологию. У половины больных она наступает в течение первого полугодия от начала заболевания, у 20% — в течение 3-х лет, еще у 20% — 5-и лет и у 2% — 25 лет. К тому же, хотя бы 1 рецидив развивается у каждого 2-го больного, страдающего хроническим течением крапивницы с самопроизвольной ремиссией.
Кроме того, в зависимости от распространенности по телу крапивницу подразделяют на варианты:
- локализованный — на определенном ограниченном участке тела;
- генерализованный (распространение элементов сыпи по всему телу), представляющий собой угрожающее жизни состояние, особенно при локализации в области органов, имеющих жизненно важное значение.
По причине и механизму формирования реакции различают следующие формы крапивницы:
- аллергическую, обусловленную различными иммунологическими (цитотоксическим, реагиновым, иммунокомплексным) механизмами повышенной чувствительности (гиперчувствительности);
- неаллергическую.
Причины
Причины появления крапивницы многочисленные. К наиболее частым из них относятся:
- Ингаляционные аллергены, например, бытовые и производственные аэрозоли, эпидермальные антигены, пыльца растений.
- Продукты питания, которые способствуют освобождению гистамина, содержащегося в организме, или сами содержащие гистамин. Таковыми являются яйца, молоко коровы, ананас, цитрусовые, мед, кондитерские изделия с пищевыми добавками в виде салицилатов и красителей, копченые изделия, многие специи и горчица, рыбные продукты и морепродукты, томаты, бобовые, баклажаны, сыры, экстрактивные вещества, алкогольные напитки и др. Кроме того, острая форма крапивницы у лиц, страдающих поллинозами, способна развиваться в результате употребления тех продуктов питания, которые содержат антигены, перекрестные с пыльцой растений. Так, при наличии склонности к аллергическим реакциям на пыльцу, образующуюся при цветении деревьев, может развиваться крапивница после употребления орехов, ягод или/и косточковых фруктов и т. д., сенсибилизация к березовой пыльце может вызвать крапивницу после употребления моркови или яблок, особенно красных.
- Вирусы, бактерии и грибы.
- Наружные, внутренние и инъекционные лекарственные препараты. Очень часто встречается крапивница после антибиотиков, сульфаниламидов, антибактериальных и противовоспалительных средств (салицилаты, нестероидные противовоспалительные препараты), после приема противосудорожных препаратов, витаминов, особенно витаминов группы “B” и аскорбиновой кислоты, применения антисептиков, йодсодержащих препаратов, в том числе и рентгеноконтрастных средств, препаратов, применяемых при артериальной гипертензии, ишемической болезни сердца и сердечной недостаточности (каптоприл, эналаприл, хинаприл, престариум, энам и т. д.), инсулина, крови и ее белковых заменителей, зубных имплантов и др. Очень редко, но все-таки встречается реакция даже на антигистаминные и глюкокортикостероидные средства.
- Факторы физического воздействия — давление, трение, холод или повышенная температура окружающей среды, вибрация, солнечные лучи, тяжелые физические нагрузки, купание.
- Яд осы, пчелы, шершня, москитов, укусы клопов, блох и даже кузнечиков.
- Нервно-психическая нагрузка при воздействии психогенных факторов.
- Опухолевые процессы, тиреоидит, нарушение функции щитовидной железы и других эндокринных органов, аутоиммунные заболевания соединительной ткани, заболевания пищеварительного тракта и др.
Причины острой и хронической форм крапивницы различны:

В числе всех хронических форм крапивницы идиопатическая (с неустановленной причиной) встречается в среднем в 75-80%, в 15% — вызванная физическим фактором, в 5% — обусловленная другими факторами, в том числе и аллергическими.
Механизмы развития
Под влиянием одного или нескольких причинных факторов как иммунологического, так и неиммуннологического характера, происходит активирование кожных тучных клеток с разрушением их гранул (дегрануляция), в результате чего из них выделяются медиаторы (биологически активные вещества). Они вызывают в коже симптоматику, свойственную острым местным воспалительным процессам.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
При этом основными биологически активными веществами являются гистамин и простагландины. Под влиянием гистамина происходит местное расширение мелких сосудов кожи с увеличением их проницаемости. В результате этого появляется ограниченное покраснение кожи (эритематозное пятно) и отечность гиподермального или подслизистого слоя с образованием волдыря или папулы. Кроме гиперемии и отека, эти медиаторы вызывают зуд, иногда значительный.
Простагландин D2 и гистамин являются также активаторами C-волокон, секретирующих нейропептиды. Последние вызывают дополнительные расширение сосудов и процессы дегрануляции в тучных клетках, что обусловливает длительность (более 12 часов) высыпаний.
Наиболее часто острая крапивница связана с аллергическими, то есть с иммунологическими реакциями активации тучных клеток, на поверхности мембраны которых расположены высокоспецифичные рецепторы к антителам иммуноглобулина “E” (IgE), а также рецепторы к цитокинам, рецепторы C3A, C5A и др.
Аллергические реакции опосредованы, преимущественно, участием иммуноглобулина “E”. Характерными для крапивницы, независимо от причины, являются повышенная проницаемость микроциркуляторных сосудов и развитие острого отека в тканях, расположенных вокруг этих сосудов, с различными проявлениями аллергической реакции.
В случаях хронической формы крапивницы иммунологические механизмы не исключаются, например, при наличии аутоиммунной патологии (системная красная волчанка, ревматизм, склеродермия и др.). В то же время, при хроническом процессе чаще имеет место активация тучных клеток посредством неспецифических (неиммуннологических) раздражителей (эмоциональный стресс, влияние алкогольных напитков, предменструальный период, факторы физического воздействия и др.).
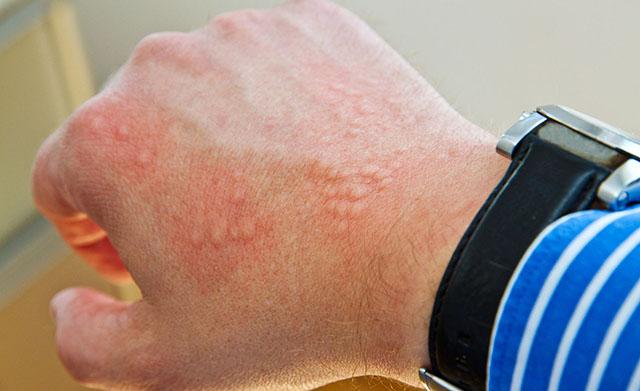
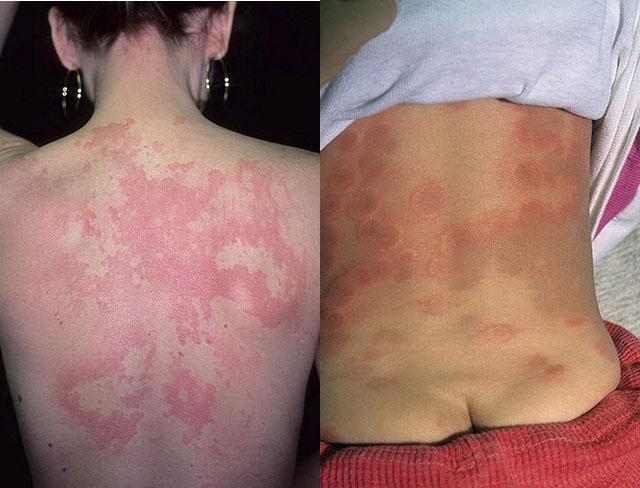
Сыпь при крапивнице
В последние 10 лет преобладает концепция аутоиммунной природы хронического течения патологического процесса, согласно которой аутоиммунная крапивница обусловлена наличием аутоантител к рецепторам IgE, обладающих высоким сродством, и антител, направленных против IgE. Этот механизм имеет место у 30-50% больных, страдающих хронической крапивницей.
Аутоантитела связываются с рецептором IgE, в результате чего происходит активация базофилов или тучных клеток, что и приводит к гистаминоподобным реакциям с соответствующей симптоматикой. Этот принцип и лег в основу относительно новой теории, согласно которой у части больных хроническая форма крапивницы— это аутоиммунное заболевание.
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
В поддержании хронического течения крапивницы возможно и участие других медиаторов, таких как брадикинин, простагландины, нейропептиды, лейкотриены, фактор активации тромбоцитов. Тучные клетки в период ремиссии восстанавливаются до нормального состояния.
Заразна ли крапивница и можно ли от нее избавиться
Исходя из описания причин и механизмов развития крапивницы, становится понятным, что никакого отношения к заразным заболеваниям не имеет.
Клиническая картина крапивницы
Острая форма крапивницы характеризуется достаточно типичными проявлениями. Начало заболевания внезапное. Главные симптомы крапивницы — это высыпания, сопровождаемые выраженным зудом и чувством жжения, иногда ощущением «распирания». При хроническом течении заболевания зуд может возникать в определенное время суток без появления морфологических элементов.
Как правило, морфологическим элементом крапивницы является волдырь округлой формы (реже — папула), выступающий над поверхностью кожи и имеющий четко отграниченные контуры. Он напоминает укус насекомого или след от прикосновения крапивой и является ограниченным отеком дермального сосочкового слоя, составляющего в диаметре несколько миллиметров, но часто могут быть элементы с диаметром и в несколько сантиметров. При дермографическом варианте крапивницы волдырь приобретает форму травмирующего физического предмета (жгут, шпатель).
Элементы имеют бледно-розовый или красный цвет, в периферических отделах гиперемия выражена больше. При надавливании они приобретают бледную окраску, следы от надавливания не остаются.
Сыпь при крапивнице может локализоваться на любых участках кожных покровов — на волосистой части головы, на теле, на руках и ногах, включая области ладоней и подошвенной поверхности стоп. На лице и на шее плотность расположения тучных клеток очень высокая, поэтому обычно число элементов здесь больше, по сравнению с другими участками тела. Часто они возникают и на слизистых оболочках, особенно на губах, мягком небе и в гортани.
Продолжительность эпизода определяется с момента появления первого и исчезновения последнего элемента. В большинстве случаев длительность существования волдырей не превышает 24 часов, в течение которых они быстро появляются, увеличиваются в размерах, могут сливаться между собой, приобретая причудливую форму.
Небольшой волдырь может, таким образом, превратиться в гигантский элемент площадью до нескольких десятков сантиметров. Слияние их между собой сопровождается ухудшением общего состояния — появляются общая слабость, боли в суставах, головная боль, ознобы («крапивная лихорадка»), температура тела повышается до 38° и выше.
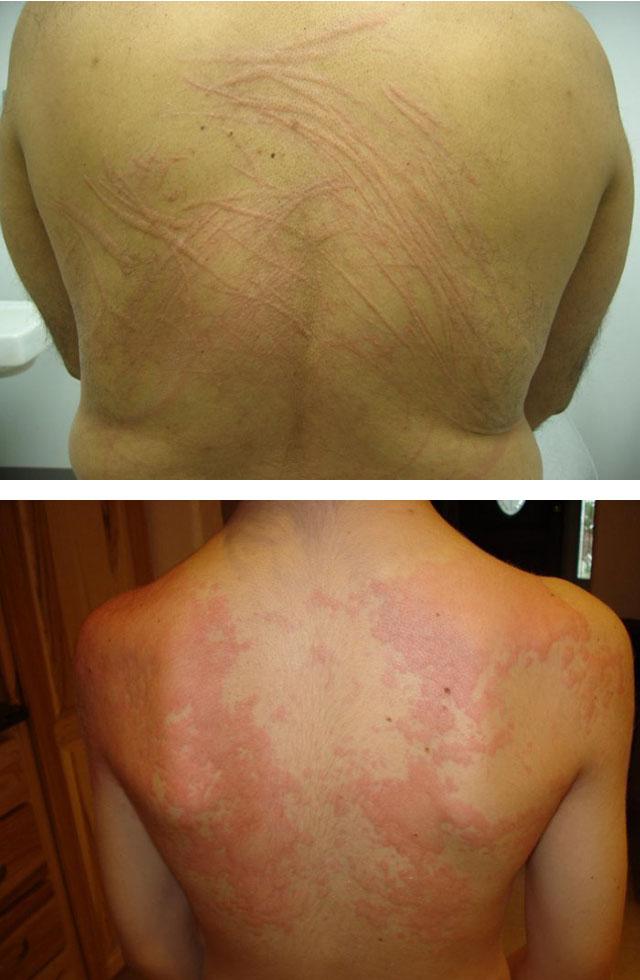
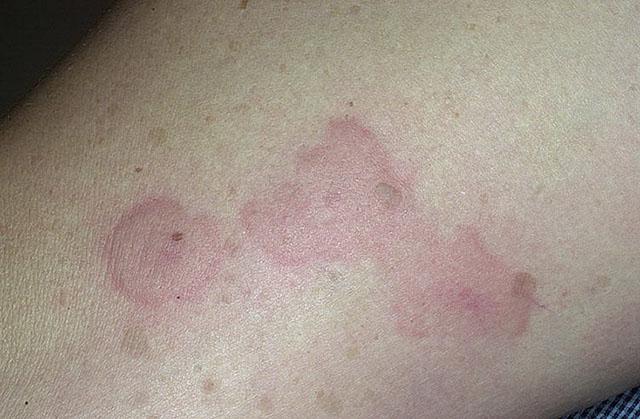
Симптомы крапивницы
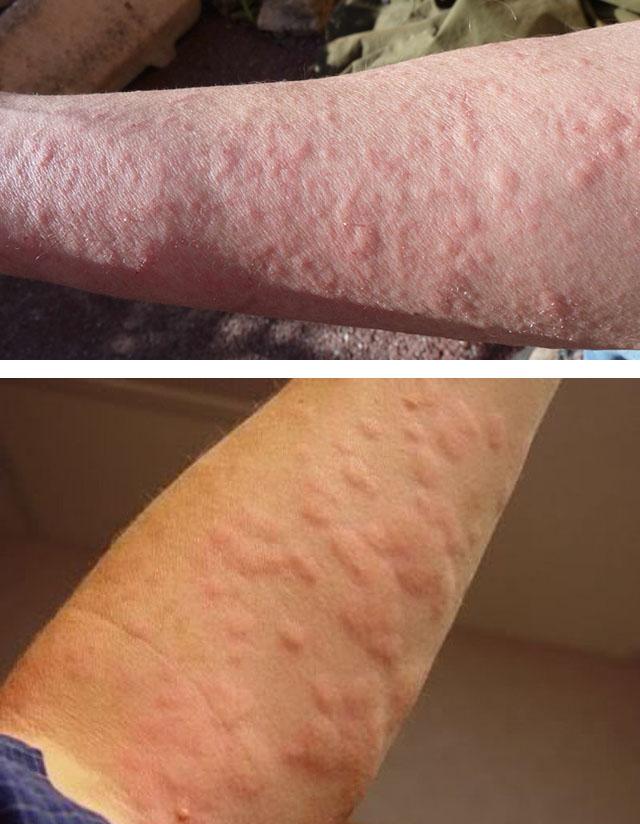
Затем также, на протяжении 1 суток, интенсивность окраски и четкость границ высыпаний уменьшается, после чего они бесследно исчезают — без формирования вторичных элементов (пигментации и шелушения).
На фоне перечисленной симптоматики острая крапивница может сопровождаться схваткообразными болями в животе, болезненностью непостоянного характера в мелких суставах, а также в локтевых и коленных суставах (артралгии), точечными кровоизлияниями и носовым кровотечением. Очень редко и в основном у детей возможно развитие симптомов менингизма.
Гистологически классический волдырь при крапивнице представляет собой отек среднего и верхнего слоев дермы, а также расширенные венулы и лимфатические сосуды, расположенные в верхнем слое дермы. Кроме того, в коже определяется инфильтрат вокруг мелких сосудов, который состоит из тучных клеток, форменных элементов крови (нейтрофилов и эозинофилов) и Т-лимфоцитов.
В случае распространения отека на глубокие дермальные слои, подкожножировую клетчатку и слизистые оболочки с аналогичными (описанными выше) гистологическими изменениями заболевание может протекать в виде «гигантской крапивницы», или острого ограниченного ангионевротического отека Квинке.
Ангионевротический отек Квинке
Он сопровождает 50% случаев хронической крапивницы, может возникать самостоятельно или сочетаться с локализованными проявлениями острой формы.
Для отека Квинке характерно ассиметричное расположение выраженного безболезненного отека на лице (в области щек, губ, век, ушной раковины), что приводит к его обезображиванию, или на наружных половых органах. Кожа в пораженной области приобретает белую или (реже) розоватую окраску. Ангионевротический отек исчезает через несколько часов или, максимум, через трое суток.
В клинической практике особо выделяют наследственный ангионевротический отек, обусловленный количественным или функциональным дефицитом ингибитора C1, представляющего собой сывороточный белок, синтезируемый в печени. При его недостатке происходит активация плазмина, который является пусковым фактором развития отека. Патология носит наследственный характер. Отек локализуется, как правило, в слизистой оболочке гортани и провоцируется психо-эмоциональным стрессом или микротравмой. Чаще всего страдают мужчины. Принципы лечения этого состояния отличаются от терапии других форм.
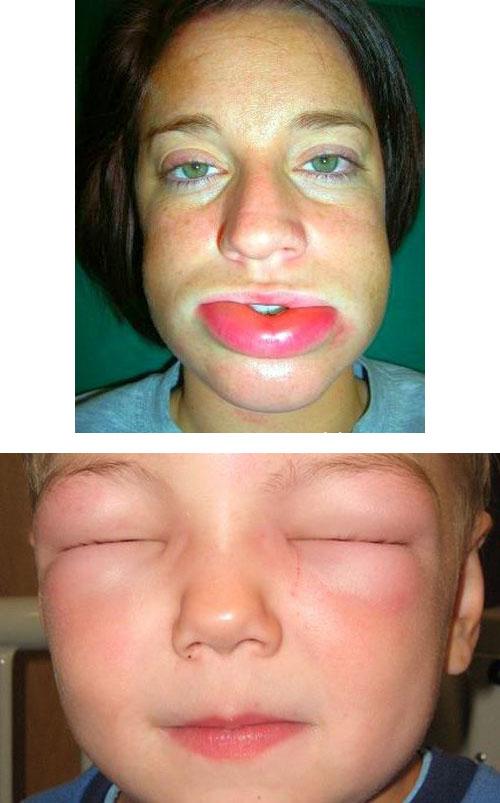
Отек Квинке
Чем опасна крапивница
Последствия крапивницы, как правило, не представляют собой опасности для здоровья и жизни. Если развивается незначительный ограниченный отек слизистых оболочек, возможны отек языка, конъюнктивит и ринит, кашель, нарушение глотания, тошнота и рвота, понос, боли в животе. Отек слизистой оболочки гортани, особенно у детей до 1,5 – 2-х лет, опасен развитием стеноза гортани и нарушением дыхания в виде удушья.
При этом неотложная помощь при крапивнице и ее характер определяются не причинами, вызвавшими реакцию организма, хотя необходимо учитывать и их, а локализацией, степенью выраженности и распространенностью отека и уртикарных (волдырных) высыпаний.
25% случаев отека Квинке развиваются на шее в области гортани, в результате чего может развиться внезапный отек подкожножировой клетчатки, мышц и фасций шеи. Это проявляется осиплостью голоса, затруднением вдоха и одышкой, учащенным прерывистым дыханием, лающим кашлем, синюшностью лица на фоне его бледности, тревожно-возбужденным состоянием больного.
Если степень поражения легкая и средней тяжести, это состояние (без оказания медицинской помощи) может длиться от 1 часа до суток. Но, в то же время, после снижения остроты симптоматики еще некоторое время сохраняются болезненность в горле, осиплость голоса и покашливание, затрудненность дыхания, особенно при физических нагрузках (даже незначительных), а аускультативно над легкими прослушиваются рассеянные сухие хрипы. В случае распространения отека на трахею и бронхиальное дерево возможно развитие бронхоспастического синдрома с летальным исходом.
При локализации отека в области слизистых оболочек пищеварительного тракта появляются тошнота, рвота, возможна боль в животе, которая вначале носит локальный, а затем разлитой характер. На этом фоне могут развиваться ложные симптомы кишечной непроходимости или перитонита, при этом элементы высыпаний присутствуют только у 30% пациентов. Это является причиной значительного затруднения диагностики крапивницы и в ряде случаев — поводом для бесполезного хирургического вмешательства.
Развитие отека Квинке в области головы может быть причиной вовлечения в процесс оболочек головного мозга, особенно у детей, с развитием судорожного синдрома и менингеальных симптомов.
Реже морфологическими элементами могут быть папулы или в них трансформируется уртикарная сыпь (папулезная крапивница). Папулы обычно встречаются у женщин и детей при стойком хроническом течении и могут сохраняться месяцами. Они локализуются, преимущественно, на конечностях в местах сгиба, имеют размеры до 6 мм и насыщенно красную окраску с буроватым оттенком.
Папулезные элементы при крапивнице возвышаются над кожной поверхностью и имеют куполообразную или плоскую форму. Они характерны большей плотностью и стойкостью, по сравнению с волдырями, а также отсутствием склонности к группированию и слиянию. Высыпания сопровождаются сильным, иногда нестерпимым зудом. После разрешения элементов нередко остается пигментация и шелушение, а иногда и рубчики, сформировавшиеся в результате занесения гнойной инфекции при расчесах.
Диагностика
Диагностика крапивницы состоит из нескольких условно последовательных этапов.
I этап
Заключается в тщательном сборе анамнеза заболевания и выяснении наличия у пациента сопутствующей соматической патологии. Максимальное внимание уделяется вопросам о наличии склонности к аллергическим реакциям.
При этом обязательно уточняется длительность самого заболевания, характер элементов, их локализация и распространенность, частота появления и длительность эволюции, зависимость появления от сезона и времени суток, появление ангионевротического отека и субъективные ощущения в области высыпаний. Очень важно установить наличие предрасположенности к аллергии членов семьи и возможную связь с определенным причинным фактором.
II этап
Включает внешний осмотр пациента, при котором определяется характер высыпаний и/или ангионевротического отека, локализация, наличие пигментации или шелушения в области сыпи. Необходимо оценить общее состояние человека и провести предварительную диагностику возможных соматических заболеваний (при отсутствии данных анамнеза об их наличии), которые могут быть причиной крапивницы или провоцирующими ее факторами. Кроме того, на этом этапе определяется также характер кожного дермографизма, но после 2-х-дневного перерыва в приеме антигистаминных средств или недельного (как минимум) — иммуносупрессоров.
III этап
Оценка клинической активности крапивницы в соответствии со специально разработанной 3-х балльной шкалой, в которой учитываются количество волдырей и степень интенсивности зуда.
IV этап
Проведение крик-теста с неинфекционными аллергенами (накалывание кожи в местах нанесения различных пыльцевых, пищевых, эпидермальных, бытовых и контактных аллергенов) и внтутрикожных тестов с инфекционными (микозными и бактериальными) аллергенами. Также проводятся тесты для диагностики других форм крапивницы:
- Дункан-тест (холодовой с использованием кубиков льда);
- кожный тепловой — посредством водного компресса температурой 25°;
- тест с наложением жгута;
- механический, или штриховой тест со шпателем;
- тестирование с подвешиванием или аппликацией груза;
- велоэргометрический тест — для выяснения реакции на общую физическую нагрузку;
- фототестирование.
V этап
Включает проведение лабораторно-диагностических и инструментальных исследований. Детальное обследование определяется необходимостью выявления заболеваний, провоцирующих крапивницу, особенно хроническую, или патологий, при которых она является симптомом, например, заболевания пищеварительной системы, гельминтозов, гепатитов, злокачественных новообразований, лимфомы, системной аутоиммунной патологии соединительной ткани и т. д.
Поэтому основными лабораторными и инструментальными исследованиями, позволяющими выявить крапивницу, являются клинические и биохимические (глюкоза, общий белок, холестерин, креатинин, мочевина, печеночные пробы) анализы крови, клинический анализ мочи, RW, обследование на наличие гепатитов “B”, “C” и на инфицирование ВИЧ, определение в сыворотке крови общего IgE методом иммуноферментного анализа, УЗИ органов брюшной полости, ЭКГ, эзофагогастродуоденоскопия, флюорография грудной клетки и, по показаниям, рентгенография носовых придаточных пазух.
Дополнительные исследования проводятся, в основном, у пациентов с хроническим течением крапивницы. Они включают проведение ревмопроб, анализ кала на яйца глистов, посев на микрофлору со слизистых оболочек ротоглотки и носовой полости, бактериологическое исследование дуоденального содержимого и кала, микроскопическое исследование соскоба кожи для исключения наличия грибов, иммуноферментный анализ крови на выявление антител к паразитарным антигенам, вирусологическое исследование и выявление очагов хронической инфекции, аллерготестирование.
Дальнейшее обследование проводится в зависимости от полученных результатов предварительного обследования. Например, назначаются консультации специалистов узкого профиля (отоларинголога, гастроэнтеролога и т. д.), при предположении о наличии аутоиммунной формы крапивницы — внутрикожные пробы с использованием аутологичной сыворотки, при подозрении на наличие тиреоидита — определение содержания в крови антител к ткани щитовидной железы и т. д.
Лечение крапивницы и профилактика рецидивов
Лечение пациентов с острым течением или рецидивом крапивницы направлено на максимально быстрое полное купирование всех клинических проявлений, особенно в случаях развития симптоматики, угрожающей жизни пациента. Кроме того, целью лечения является достижение состояния возможно более длительной клинической ремиссии при хронической форме.
Лечение крапивницы в домашних условиях и диета
Возможно в случаях легкого течения крапивницы. При отсутствии эффекта амбулаторного лечения, при среднетяжелом и тяжелом течении, а также при ангионевротическом отеке в области жизненно важных зон (язык, гортань), кишечника, при абдоминальном синдроме, обезвоживании, при сочетание с анафилактическими реакциями и при любых состояниях, представляющих угрозу для жизни больного лечение проводится в условиях стационара, желательно аллергологического, а иногда даже в реанимационном отделении. Продолжительность лечения крапивницы в аллергологическом отделении в среднем составляет около 20 дней.
Немедикаментозная терапия предусматривает частую влажную уборку и проветривание жилого помещения, исключение контакта (по возможности) с известными или предполагаемыми причинно-значимыми и провоцирующими факторами, которыми часто являются моющие средства и другие предметы бытовой химии, эпидермис и шерсть домашних животных, продукты питания.
Что можно есть
Питание при крапивнице должно исключать продукты, содержащие гистамин или способствующие его освобождению в организме (цитрусовые, орехи, спиртные напитки, экстрактивные вещества и т. д.). В ряде случаев необходимо 2 – 3-хдневное голодание с дальнейшим постепенным переходом на гипоаллергенную диету. Диета при крапивнице — это, как правило, стол №7.
Одновременно рекомендуется применение, так называемой, элиминационной терапии (для выведения из организма аллергенов и т. д.), которая, кроме питания, включает применение мочегонных препаратов, слабительных средств, энтеросорбентов (Полисорб). В амбулаторных условиях также проводится лечение дисбактериоза, санация хронических источников инфекции в организме, а при наличии показаний — специфическая иммунотерапия.
Медикаментозная терапия
Выбор объема специфической медикаментозной терапии определяется тяжестью состояния пациента. Во всех случаях базовые препараты от крапивницы — это антигистаминные средства первого и второго поколения. К препаратам первого поколения (классические) относятся, в основном, Клемастин, или Тавегил, и Хлоропирамин, или Супрастин в таблетках для приема внутрь или в растворе для внутримышечного и внутривенного, чаще капельного, введения.
Однако классические антигистаминные средства первого поколения обладают рядом побочных эффектов в виде сонливости, замедления рефлекторной реакции, общего угнетения функции центральной нервной системы, головокружения, нарушения координации, нечеткости зрения и двоения в глазах, сухости слизистых оболочек и многими другими.
В связи с этим препаратами выбора при крапивнице являются антигистаминные препараты второго поколения. Большинство из них лишены многих побочных эффектов и могут применяться в высоких дозировках. К ним относятся Лоратадин, Фексофенадин, Цетиризин и Левоцетиризин, Дезлоратадин, Эбастин.
При хронической крапивнице не всегда возможно полностью устранить симптоматику в виде зуда кожных покровов и единичных волдырных высыпаний. Поэтому антигистаминные препараты назначаются в таких дозах, которые обеспечивают больному достаточно комфортную жизнь и возможность социальной активности. При регулярном появлении или усилении симптоматики крапивницы в определенное время суток прием антигистаминных препаратов должен предшествовать этому времени.
При полном отсутствии эффективности применения антигистаминных препаратов, а также в случаях тяжелого течения крапивницы к лечению присоединяют системные глюкокортикостероиды — Преднизолон, Бетаметазон, Гидрокортизон, Дексаметазон, Метилпреднизолон, которые могут применяться внутрь, внутривенно и внутримышечно. Глюкокортикостероидные средства применяют только в виде коротких курсов (5-7 дней) с последующим постепенным снижением дозировок и полной отменой препарата.
В случаях тяжелого течения аутоиммунной формы крапивницы дополнительно внутривенно применяются циклоспорин и иммуноглобулин, подавляющие процессы дегрануляции базофилов и тучных клеток и выделение цитокинов, а также сеансы плазмафереза. Механизм действия последнего заключается в аппаратном механическом удалении из крови антител к иммуноглобулинам группы “E” и к высокоафинным IgE-рцепторам.
При наследственном отеке Квинке к лечению добавляется свежезамороженная плазма, эпсилон-аминокапроновая кислота, Даназол.
Профилактика
Профилактика крапивницы состоит в исключении контакта с уже установленными аллергенами и факторами, которые являются потенциальными сенсибилизаторами — аллергенные продукты питания и лекарственные препараты, химические средства, холод и избыточное тепло, солнечные лучи, механическое воздействие и т. д.
В этих целях рекомендуется отказаться от посещений бани и сауны, носить свободную одежду во избежание трения, не заниматься закаливанием без рекомендаций лечащего врача, наносить фотозащитные средства на открытые участки тела перед выходом на улицу, особенно весной и летом, не пользоваться даже бытовыми вибрационными строительными инструментами.
Лечащие врачи должны обучать таких пациентов правилам поведения на производстве и в бытовых условиях, разъяснять необходимость и значение соблюдения гипоаллергенной диеты, своевременного приема антигистаминных препаратов при появлении даже незначительно выраженных симптомов обострения. В случае наличия аллергических реакций больной должен находиться на постоянном диспансерном учете у аллерголога по месту своего проживания.
Для предупреждения дальнейших рецидивов при хронической крапивнице после купирования рецидива на протяжении 3-6 месяцев необходим регулярный прием антигистаминных препаратов второго порядка, профилактическая эффективность которых еще более высокая, чем лечебная, а также строгое соблюдение элиминационного диетпитания в течение не меньше одного месяца.
Идиопатическая, неуточненная и дермографическая формы крапивницы требуют обязательного обследования у специалистов разного профиля (гастроэнтеролога, эндокринолога, ревматолога, отоларинголога, онколога) для выявления очагов хронической инфекции и хронических заболеваний внутренних органов, особенно желудочно-кишечного тракта, и проведения соответствующего лечения. Причинно-следственную связь крапивницы с выявленной сопутствующей патологией должен определять только аллерголог.
Индикаторами эффективности проводимой терапии и профилактики рецидивов крапивницы являются быстрое купирование симптомов заболевания, успешность в достижении стойкой длительной ремиссии и отсутствие серьезных осложнений.
При первых симптомах крапивницы рекомендовано сразу обращаться в медицинское учреждение для проведения диагностики. Самолечением в домашних условиях, особенно народными средствами, проводить не нужно, так как можно только ухудшить ситуацию. Все растения, рекомендованные народными целителями — это потенциальные аллергены, которые вместо облегчения симптомов спровоцируют переход острой формы болезни в хроническую.
Доводилось ли вам сталкиваться с крапивницей? Какие средства помогли от нее избавиться?

ОСТАВИТЬ КОММЕНТАРИЙ