Что такое атопический дерматит: его проявления и клинические рекомендации по лечению

Атопический дерматит – незаразное воспалительное заболевание, которое характеризуется повышенной сухостью и раздражением кожного покрова, сильным зудом. Протекает в хронической форме – периоды ремиссий чередуются с периодами обострений. Заболевание доставляет пациенту не только физический, но и психологический дискомфорт, отрицательно сказывается на качестве его жизни. Так как больной человек постоянно расчесывает пораженные участки, то это приводит к вторичному инфицированию. Лечением атопического дерматита занимаются сразу два специалиста – дерматолог и аллерголог. Терапия комбинированная – назначают диету, медикаменты и физиопроцедуры.
Причины возникновения атопического дерматита
Атопический дерматит развивается у 80% детей, у которых этим заболеванием страдают мать и отец; если только один из родителей — у 56%; при наличии заболевания у одного из родителей, а у второго имеется патология органов дыхания аллергической этиологии — почти у 60%.
Часть авторов склоняется к тому, что аллергическая предрасположенность атопического дерматита является следствием комплекса различных генетических нарушений. Например, доказано значение врожденной недостаточности ферментативной системы пищеварительного тракта, что приводит к неполноценному расщеплению поступающих продуктов. Нарушение моторики кишечника и желчного пузыря, развитие дисбактериоза, расчесывание и механическое повреждение эпидермиса способствуют формированию аутоантигенов и аутосенсибилизации.
Результатом всего этого является:
- усвоение компонентов пищи, несвойственных организму;
- образование токсических веществ и антигенов;
- нарушение функции эндокринной и иммунной систем, рецепторов центральной и периферической нервной системы;
- выработка аутоантител с развитием процесса аутоагрессии и повреждения собственных клеток тканей организма, то есть, образуются иммуноглобулины, которые играют основную роль в развитии атопической аллергической реакции немедленного или замедленного типа.
С возрастом значение аллергенов пищевого характера все больше минимизируется. Поражение кожных покровов, становясь самостоятельным хроническим процессом, постепенно приобретает относительную независимость от пищевых антигенов, изменяются механизмы ответной реакции, и обострение атопического дерматита возникает уже под влиянием:
- бытовых аллергенов — домашняя пыль, ароматизаторы, санитарные бытовые средства;
- химических аллергенов — мыла, духи, косметические средства;
- физических раздражителей кожи — грубая шерстяная или синтетическая ткань;
- вирусных, грибковых и бактериальных аллергенов и т. д.
В основе другой теории развития атопического дерматита лежит предположение о таких врожденных особенностях кожного строения, как недостаточное содержание в ней структурного белка филаггрина, взаимодействующего с кератинами и другими белками, а также уменьшении синтеза липидов. По этой причине нарушается формирование эпидермального барьера, что ведет к легкому проникновению аллергенов и возбудителей инфекции через эпидермальный слой. Кроме того, предполагается генетическая склонность и к избыточному синтезу иммуноглобулинов, отвечающих за аллергические реакции немедленного типа.
Атопический дерматит у взрослых может быть продолжением болезни с детского возраста, поздним проявлением скрыто (латентно, без клинических симптомов) протекающей болезни либо поздней реализацией генетически обусловленной патологии (почти у 50% взрослых больных).
Дарья, 28 лет: «В детском дерматологическом центре сыну поставили диагноз – атопический дерматит. Сказали, что вылечить нельзя, но продлить ремиссию можно. У ребенка тело стало чистым только после применения крема Адвантан. Но часто использовать я его не хочу – он гормональный. Боюсь навредить сыну. Через 3 недели опять появились пятна. Снова врач, снова диагностика. В общем, назначили нам Кетотифен и расписали диету. Принимали по схеме. Пока с ребенком все хорошо и симптомы болезни не проявляются.»
Рецидивы атопического дерматита происходят в результате взаимодействия генетического и провоцирующего факторов. К последним относятся:
- неблагоприятная экология и чрезмерная сухость воздушной среды;
- эндокринные, обменные и иммунные нарушения;
- острые инфекционные заболевания и очаги хронической инфекции в организме;
- осложнения течения беременности и ближайшего послеродового периода, курение в период беременности;
- длительные и повторяющиеся психологические нагрузки и стрессовые состояния, сменный характер трудовой деятельности, длительные расстройства сна и т. д.
У многих пациентов к выраженному обострению приводит самостоятельное лечение аллергического дерматита народными средствами, большая часть из которых приготовлена на основе лекарственных растений. Это объясняется тем, что они обычно используются без учета стадии и распространенности процесса, возраста больного и аллергической предрасположенности.
Действующие компоненты этих средств, обладающие противозудным и противовоспалительным эффектами, не очищены от сопутствующих элементов, многие из них обладают аллергенными свойствами или индивидуальной непереносимостью, содержат дубящие и подсушивающие вещества (вместо необходимых увлажняющих).
Кроме того, в самостоятельно приготовленных препаратах часто содержатся природные неочищенные растительные масла или/и животные жиры, закрывающие кожные поры, что приводит к воспалительной реакции, инфицированию и нагноению и т. д.
Таким образом, теории о генетической причине и иммунном механизме развития атопического дерматита являются основными. Предположение о наличии других механизмов реализации заболевания уже длительное время служит только предметом дискуссий.
Смотрите видео о том, как найти причину аллергического дерматита:
Клиническое течение
Общепринятой классификации атопического дерматита и объективных лабораторных и инструментальных методов диагностики заболевания не существует. Диагноз базируется преимущественно на клинических проявлениях — типичных морфологических изменениях кожи и их локализации.
В зависимости от возраста различают следующие стадии атопического дерматита:
- младенческая, развивающаяся в возрасте 1,5 месяцев и до двух лет; в числе всех заболевших атопическим дерматитом эта стадия составляет 75%;
- детская (в 2-х – 10-летнем возрасте) — до 20%;
- взрослая (после 18 лет) — около 5%; начало заболевания возможно до 55 лет, особенно среди мужчин, но, как правило, это уже обострение болезни, начавшейся в детстве или младенчестве.
В соответствии с клиническим течением и морфологическими проявлениями выделяют такие стадии атопического дерматита:
- Начальную стадию, развивающуюся в детском возрасте. Она проявляется такими ранними признаками, как ограниченное покраснение и отечность кожи щек и ягодичных областей, которые сопровождаются легким шелушением и образованием желтых корочек. У половины детей с атопическим дерматитом на голове, в области большого родничка, образуются жирные мелкие чешуйки перхоти, как при себорее.
- Стадию обострения, состоящую из двух фаз — выраженных и умеренных клинических проявлений. Она характеризуется выраженным зудом, наличием эритемы (покраснение), мелких пузырьков с серозным содержимым (везикулы), эрозий, корок, шелушения, расчесов.
- Стадию неполной или полной ремиссии, при которых симптомы заболевания исчезают, соответственно, частично или полностью.
- Стадия клинического (!) выздоровления — отсутствие симптомов болезни на протяжении 3-7 лет (в зависимости от тяжести ее течения).
Существующая условная классификация включает также оценку распространенности и степени тяжести болезни. Распространенность атопического дерматита определяется площадью поражения:
- до 10% — ограниченный дерматит;
- от 10 до 50% — распространенный дерматит;
- свыше 50% — диффузный дерматит.
Степени тяжести атопического дерматита:
- Легкая — поражения кожи носят локальный характер, рецидивы возникают не более 2-х раз в 1 год, длительность ремиссий составляет 8-10 месяцев.
- Средняя — дерматит распространенный, обостряется до 3-4 раз в течение 1 года, ремиссии длятся по 2-3 месяца. Характер течения — достаточно упорный, трудно поддающийся коррекции лекарственными препаратами.
- Тяжелое течение — поражение кожных покровов распространенное или диффузное, нередко приводящее к тяжелому общему состоянию. Лечение атопического дерматита в подобных случаях требует применения интенсивной терапии. Количество обострений в течение 1 года до 5 и больше с ремиссиями 1-1,5 месяца или вообще без них.
Характер течения атопического дерматита у беременных не поддается прогнозированию. Иногда на фоне умеренной депрессии иммунитета наступает улучшение (24-25%) или изменения отсутствуют (24%). В то же время, у 60% беременных женщин наступает ухудшение, у большинства из них — на сроках до 20 недель. Ухудшение проявляется физиологическими или патологическими метаболическими и эндокринными изменениями и сопровождается изменениями в коже, волосах, ногтях.
Наталья, 34 года: «У моего сына атопический дерматит, с которым я борюсь уже не один год. Где мы только не были. Последний раз посетили дерматолога из института дерматологии. После осмотра ребенка он расписал нем целую схему лечения. Первые три дня мазать пораженные участки смесью из двух мазей – цинковой и стрептоцидовой. После этого мазать только стрептоцидом еще 10 дней. На протяжении всего периода лечения принимать капли Зиртек раз в день. После всего этого курса регулярно увлажнять кожу Бебхеном или Бепантеном. Моему малышу стало намного легче уже на четвертый день лечения.»
Предполагается также, что повышенный уровень прогестерона и некоторых других гормонов при беременности приводит к повышению кожной чувствительности и зуду. Немаловажное значение имеют и повышение сосудистой проницаемости, увеличение проницаемости липидного барьера кожи в области тыльной поверхности кистей и сгибательной поверхности предплечья, психоэмоциональная неустойчивость, гестозы беременности, нарушения функционирования органов пищеварения, в результате которых происходит замедление выведения из организма токсинов.
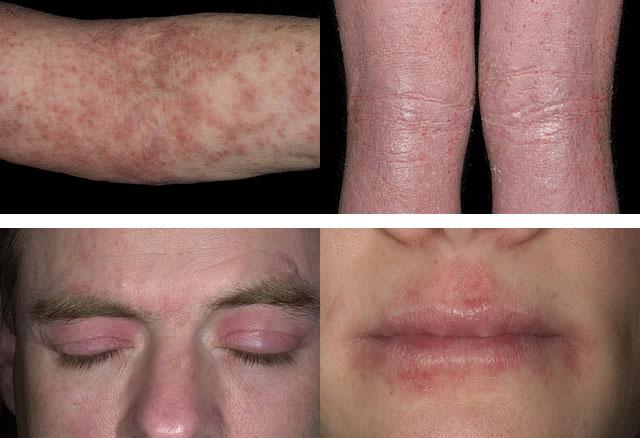
Симптомы атопического дерматита
Принято различать основные (большие) и вспомогательные (малые) симптомы. Для постановки диагноза атопического дерматита необходимо одновременное присутствие любых трех основных и трех вспомогательных признаков.
К основным симптомам атопического дерматита относят:
- Наличие зуда кожных покровов, присутствующего даже при минимальных кожных проявлениях.
- Характерные морфологическая картина элементов и их расположение на теле — сухость кожных покровов, локализация (часто) в симметричных зонах на руках и ногах в области сгибательной поверхности суставов. В местах поражения имеются пятнистые и папулезные высыпания, покрытые чешуйками. Они размещены также на сгибательных поверхностях суставов, на лице, шее, лопатках, плечевом поясе, а также на ногах и руках — на наружной их поверхности и в области наружной поверхности пальцев.
- Наличие других заболеваний аллергического характера у самого пациента или его родственников, например, атопическая бронхиальная астма (у 30-40%).
- Хронический характер течения болезни (с рецидивами или без них).
Вспомогательные критерии (наиболее частые):
- начало заболевания в раннем возрасте (до 2-х лет);
- грибковые и частые гнойные и герпетические кожные повреждения;
- положительные реакции на тестирование аллергенами, повышенное содержание в крови общих и специфических антител;
- лекарственная или/и пищевая аллергия, протекающая по немедленному или отсроченному (до 2-х суток) типу;
- отек Квинке, часто повторяющиеся риниты или/и конъюнктивиты (у 80%).
- усиленный рисунок кожи на ладонях и стопах;
- беловатые пятна на лице и плечевом поясе;
- избыточная сухость кожи (ксероз) и ее шелушение;
- зуд кожи при повышении потоотделения;
- неадекватная реакция сосудов кожи на механическое раздражение (белый дермографизм);
- темные периорбитальные круги;
- экзематозные изменения кожи вокруг сосков;
- плохая переносимость шерстяных изделий, обезжиривающих и других химических средств и другие, менее значимые, симптомы.
Характерными для взрослых являются частые рецидивы атопического дерматита под влиянием многих внешних факторов, средней тяжести и тяжелый характер течения. Заболевание может постепенно переходить в стадию более или менее длительной ремиссии, однако почти всегда остается склонность кожи к зуду, избыточному шелушению и воспалениям.
Яна, 30 лет: «Нам помог целый комплекс. Ребенка купала в ванне с шампунем Фридерм с цинком. Стоит он, конечно, не дешево, но и эффект от него есть. Также нам составили диету с не аллергенными продуктами питания. Сказали, использовать только гипоаллергенные детские салфетки для протирания кожи дочки. Во время стихания симптомов кожу постоянно мазала кремом Бепантен.»
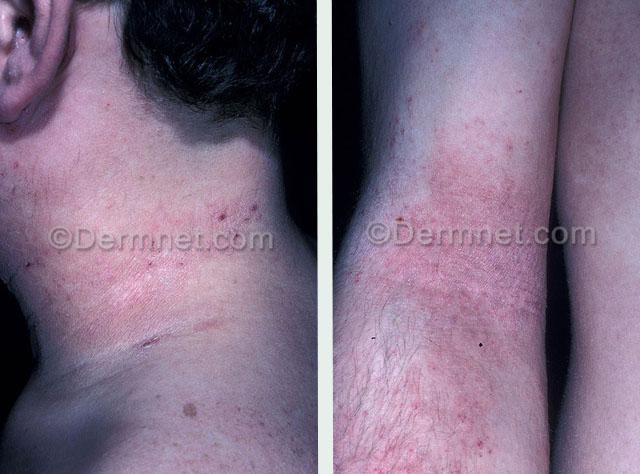
Атопический дерматит на лице у взрослых локализуется в периорбитальной зоне, на губах, в области крыльев носа, бровей (с выпадением волос). Кроме того, излюбленная локализация заболевания — в естественных складках кожи на шее, на тыльной поверхности кистей, стоп, пальцев рук и ног и сгибательных поверхностях в области суставов.
Главные диагностические критерии кожных проявлений атопического дерматита у взрослых:
- Выраженный зуд в зонах локализации.
- Утолщение кожи.
- Сухость, шелушение и мокнутие.
- Усиление рисунка.
- Папулезные высыпания, со временем трансформирующиеся в бляшки.
- Отслоение значительных ограниченных участков кожи (у пожилых).
Читайте также статью про виды и методы лечения экземы.
В отличие от детей, обострения обычно происходят после нервно-эмоциональных перенапряжений и стрессовых ситуаций, обострений других хронических заболеваний, приема каких-либо лекарственных препаратов.
Кожные поражения при атопическом дерматите часто осложняются лимфаденитами, особенно паховыми, шейными и подмышечными, гнойным фолликулитом и фурункулезом, поражением кожи герпетическим вирусом и папилломавирусами, грибковой инфекцией. Нередко развиваются побледнение, размягчение и разрыхление губ с образованием поперечных трещин (хейлит), конъюнктивит, пародонтоз и стоматит, бледность участков кожи в области век, носа и губ (из-за нарушения сократительной способности капилляров), депрессивное состояние.
С увеличением возраста очаги приобретают локальный характер, кожа становится толстой и грубой, сильнее шелушится.
Смотрите видео про атопический дерматит:
Как лечить атопический дерматит
Целями терапевтического воздействия являются:
- максимальное снижение степени выраженности симптоматики;
- обеспечение длительного контроля над течением болезни путем предотвращения рецидивов или снижения степени их тяжести;
- изменение естественности течения патологического процесса.
У взрослых пациентов с атопическим дерматитом, в отличие от детей, всегда проводится только комплексное лечение, основанное на выведении или уменьшении эффекта воздействия провоцирующих факторов, а также на предотвращении и подавлении аллергических реакций и вызванных ими воспалительных процессов в коже. Оно включает:
- Меры по элиминации, то есть, по предотвращению попадания в организм и выведению из него факторов аллергенного или неаллергенного характера, усиливающих воспаление или вызывающих обострение болезни. В частности, большинству больных следует с осторожностью принимать витамины, особенно “C” и группы “B”, вызывающие у многих аллергические реакции. Необходимы предварительное проведение различных диагностических тестов и других исследований на выявление аллергенов.
- Правильный лечебно-косметический уход, направленный на повышение барьерной функции кожи.
- Применение наружной противовоспалительной терапии, предусматривающей избавление от зуда, лечение вторичной инфекции и восстановление нарушенного эпителиального слоя.
- Лечение сопутствующих заболеваний — очагов хронической инфекции в организме; аллергических ринита и конъюнктивита, бронхиальной астмы; заболеваний и нарушений функции органов пищеварения (особенно поджелудочной железы, печени и желчного пузыря); осложнений дерматита, например, нервно-психических нарушений.
Смотрите видео о лечении атопического дерматита:
Большое значение имеет фон, на котором должно осуществляться лечение — это индивидуально подобранная диета при атопическом дерматите элиминационного характера. Она основана на исключении из питания продуктов:
- вызывающих аллергию;
- не являющихся для конкретного больного аллергенами, но содержащие биологически активные вещества (гистамин), которые провоцируют или усиливают аллергические реакции — гистаминоносители; к ним относятся вещества, которые входят в состав земляники и клубники, бобов сои и какао, томатов, фундука;
- обладающие способностью освобождения гистамина из клеток пищеварительного тракта (гистаминолиберины), содержащиеся в соке цитрусовых плодов, пшеничных отрубях, кофейных бобах, коровьем молоке.
Лечебный и косметический уход за кожными покровами при атопическом дерматите заключается в применении ежедневного душа по 20 минут с температурой воды около 37о при отсутствии гнойной или грибковой инфекции, увлажняющих и смягчающих средств — масляная ванна с добавлением увлажняющих компонентов, косметические увлажняющие спрей, лосьон, мазь, крем. Они обладают индефферентными свойствами и способны уменьшать воспалительные процессы и чувство зуда, благодаря поддержанию влажности кожи и сохранению в ней кортикостероидов. Увлажняющие крема и мази при отсутствии мокнутия) более эффективно, чем спрей и лосьон, способствуют восстановлению гидролипидного кожного слоя.
Чем снять зуд кожи при атопическом дерматите, приобретающий нередко мучительные формы, особенно в ночное время? Основой являются системные и топические антигистаминные препараты, поскольку гистамин играет решающую роль в развитии этого тяжелого ощущения. При одновременном нарушении сна рекомендуются антигистаминные препараты первого поколения в виде инъекций или таблеток (Димедрол, Супрастин, Клемастин, Тавегил), обладающие и умеренным седативным эффектом.
Однако для длительной базисной терапии эффективнее и удобнее (1 раз в день) препараты для лечения местной и общей аллергической реакции и зуда (2-го поколения) — Цетиризин, Лоратадин или (лучше) их новые производные метаболиты — Левоцетиризин, Дезлоратадин. Из антигистаминных препаратов также широко используется Фенистил в каплях, капсулах и в виде геля для наружного применения.
Местное лечение атопического дерматита включает также применение системных и местных препаратов с содержанием кортикостероидов (Гидрокортоизон, Флутиказон, Триамсинолон, Клобетазол), обладающих противоаллергическим, противоотечным, противовоспалительным и противозудным свойствами. Их недостатком является формирование условий для развития вторичной (стафилококковой, грибковой) инфекции, а также противопоказание к длительному использованию.
К лечебным средствам второй линии (после кортикостероидов) относятся негормональные иммуномодуляторы местного воздействия — ингибиторы кальциневрина (такролимус и пимекролимус), подавляющие синтез и освобождение клеточных цитокинов, которые участвуют в формировании воспалительного процесса. Воздействие этих препаратов способствует предотвращению гиперемии, отека и зуда.
Кроме того, по показаниям используются негормональные противовоспалительные, антибактериальные, антигрибковые или комбинированные препараты. Одним из популярных средств, обладающих противовоспалительным, увлажняющим и регенеративным свойствами, является Бепантен в виде мази или крема, а также Бепантен-плюс, в состав которого дополнительно входит антисептик хлоргексидин.
Важное значение имеет не только устранение субъективной симптоматики, но и активное увлажнение и смягчение пораженных участков, а также восстановление поврежденного эпидермального барьера. Если не уменьшить сухость кожи, не удастся устранить расчесы, трещины, инфицирование и обострение болезни. К увлажняющим относятся препараты с содержанием мочевины, молочной кислоты, мукополисахаридов, гиалуроновой кислоты, глицерола.
Смягчающие средства — это различные эмоленты. Эмоленты при атопическом дерматите являются основными наружными, не только симптоматически, но и патогенетически направленными средствами воздействия на заболевание.
Они представляют собой различные жиры и жироподобные вещества, способные фиксироваться в роговом слое. В результате его окклюзии, происходит задержка жидкости и естественное увлажнение. Проникая в течение 6 часов более глубоко в роговой слой, они восполняют в нем липиды. Одними из таких препаратов являются многокомпонентные эмульсия (для ванн) и крем «Эмолиум П триактивный», содержащие:
- парафиновое масло, масла каритэ и макадамии, восстанавливающие на поверхности кожного покрова водно-липидную мантию;
- гиалуроновую кислоту, глицерин и мочевину, которые способны связывать и удерживать воду, хорошо увлажняя кожу;
- аллантоин, кукурузное и рапсовое масла, смягчающие и снимающие зуд и воспалительные явления.
Существующий подход к выбору методики лечения атопического дерматита рекомендован Международным медицинским Консенсусом по атопическому дерматиту. Эти рекомендации учитывают тяжесть течения заболевания и основываются на принципе «ступеней»:
- I ступень, характерная только сухостью кожи — удаление раздражителей, применение увлажняющих средств и эмолентов.
- II ступень — незначительные или умеренные признаки атопического дерматита — местные кортикостероиды, обладающие слабовыраженной или средней степенью активности или/и препараты-ингибиторы кальциневрина.
- III ступень — умеренные или достаточно выраженные симптомы заболевания — кортикостероиды средней и высокой степени активности до тех пор, пока не прекратится развитие процесса, после чего — ингибиторы кальциневрина.
- IV ступень, представляющая собой тяжелую степень заболевания, не поддающуюся воздействию вышеперечисленных групп препаратов — применение системных иммуносупрессоров и фототерапии.
Атопический дерматит у каждого человека характерен особенностями течения и диагностики и требует индивидуального подхода в выборе лечения с учетом распространенности, форм, стадии и тяжести заболевания.
17.03.2018
Нина:
Нам врач выписала много чего, но вот про энтеросорбенты ничего не сказала. Хот я у нас не такая сильная атопия, как бывает. Просто пятнышки на попе и щечки красные. Кортикостероиды например, нужны ли они? Ходили платно, может специально так написала, чтобы я потом не сказала, что не помогло. Ведь после мази гормональной сыпь пройдет, а вот аллергия нет.
01.08.2017
Полина:
Мы тоже пробовали многое, до соляной пещеры не успели дойти. Просто грамотный врач благо попался. Лечили-то все время снаружи, мазали мази и увлажнялки. А оказывается, главное, все же, выводить аллергены изнутри. Так мы и пришли к энтеросгелю, который буквально за несколько месяцев довел кожу до идеального состояния. Тем, кому актуально, обязательно пробуйте сначала это!
15.11.2018
Кащеев:
Народная медицина для терапии псориаза — это грустно и несерьёзно. Только правильно подобранные препараты, диета и чёткое следование рекомендациям врачей может помочь в ремиссии. Моя практика лечения: витамины, минимально супрастин, и местно негормональный акрустал, плюс жёсткая диета Пегано. И спустя месяц кризис затихает, ситуация стабилизируется. Прикладывать капустные листья и мазать покраснения сметаной??? Да ещё и жлать выздоровления?! Смешно.
28.04.2016
Анастасия:
У нас была проблема у сына. Решили попробовать альтернативу. Начали ходить в соляную пещеру. Мне сказали, что соль хорошо успокаивает кожу и воздействует положительно на иммунную систему. Отходили 10 сеансов, этого было достаточно. Улучшения заметны очень. Стало намного меньше реакций, не как раньше.
11.08.2017
Вика:
Здравствуйте, Анастасия! Хорошо, что вам помогли сеансы соляной пещеры. А каков возраст вашего сыночка? И как сильно у него были проявления атопического дерматита? Хотелось бы узнать, как сейчас спустя год у вас обстоят дела с кожей. У моего сына тоже уже давно существует такая проблема, поэтому и написала. Заранее спасибо.